9-15 сентября Неделя сокращения потребления алкоголя и связанной с ним смертности и заболеваемости.
В сентябре 2024 года проходит Неделя сокращения потребления алкоголя и связанной с ним смертности и заболеваемости. Неделя проводится в честь Дня трезвости 11 сентября.
По данным Росстата, смертность от причин, непосредственно связанных с употреблением алкоголя, составила в мире 2,3 млрд. человек, из них более 70% — население в трудоспособном возрасте. Хронические заболевания, связанные с потреблением алкоголя встречаются у 237 млн. мужчин и у 45 млн. женщин.
Алкогольная зависимость – одна из самых распространенных проблем современного мира. Она становится причиной разрушения семей и деградации личности со всеми вытекающими последствиями. Среди страдающих от данной зависимости все чаще и чаще встречаются подростки, молодые женщины и мужчины, которые попадают в эту кабалу из-за легкомысленного отношения к своему здоровью. Среди больных алкоголизмом можно встретить различных людей. В числе зависимых встречаются представители рабочих профессий, менеджеры среднего звена, высокообразованные бизнесмены, банковские служащие, учителя и даже врачи.
Всемирная организация здравоохранения подсчитала, что во всем мире алкогольными напитками злоупотребляют 46 миллионов женщин и 237 миллионов мужчин.
На борьбу с недугом ежегодно выделяется значительная часть бюджета, разрабатываются различные программы здоровья и выведения из запоя. С этой целью в нашей стране был утвержден праздник – Всероссийский день трезвости. Он отмечается ежегодно 11 сентября.
День трезвости — праздник, который, который следует проводить, сохраняя трезвость рассудка, радуясь возможности общения с близкими, стремясь сделать так, чтобы трезвость стала естественным состоянием каждый день в году.
По данным Министерства здравоохранения РФ каждый год от причин, связанных с алкоголем, умирает 75% мужчин. Смертность населения в трудоспособном возрасте составила в 61% случаев от сердечно – сосудистых заболеваний, 69% — от цирроза печени, 47% случаях — от панкреатита, 28 % случаях — от ДТП, 32% — смертность от инфекционных, онкологических, нервно- психических и иных болезней, вызванных пьянством.
Алкоголизм – хроническое заболевание. Зависимые люди не могут контролировать количество употребляемого спиртного, даже если это вызывает серьезные проблемы дома, на работе или разрушает здоровье.
Влияние алкоголя на организм:
Алкоголь влияет на головной мозг: вызывает разрушение нервных клеток; инсульт, психозы, депрессии, снижение памяти;
— на печень: вызывает токсический гепатит, цирроз, печеночную кому (смерть);
— репродуктивную систему, наблюдается снижение половой функции, неполноценное потомство, бесплодие;
— на сердце — развивается аритмия; сердечная недостаточность, жировое перерождение;
— желудок – гастрит, язва, рак;
-почки наблюдается – гибель почечных клубочков, отравление продуктами обмена.
С алкоголизмом боролись всегда, но традиционно работа с проблемным употреблением алкоголя была сфокусирована на двух областях:
— предотвращение или отсрочка начала употребления алкоголя (первичная профилактика, чтобы не развился алкоголизм);
— лечение и реабилитация лиц с алкогольной зависимостью (вторичная профилактика).
Необходимо выявление тех, кто имеет умеренный или высокий риск медицинских и социальных проблем, связанных с употреблением алкоголя. В настоящее время выделяют следующие виды алкогольного поведения:
— употребление – прием алкоголя с низким риском вредных последствий для здоровья;
— злоупотребление – прием алкоголя с высоким риском вредных последствий для здоровья;
— зависимость – алкоголизм.
Для раннего выявления лиц, злоупотребляющих алкоголем, широко используется тест «AUDIT». Тест содержит серию из 10 вопросов: три вопроса по употреблению, четыре вопроса по зависимости и 3 вопроса по проблемам, связанным с употреблением алкоголя.
Когда не стоит употреблять алкоголь вообще?
Полностью воздержитесь от алкоголя нужно, если вы:
— управляете транспортом или каким – либо механизмом;
— планируете беременность или кормите грудью;
-отвечаете за безопасность других людей;
— принимаете важные решения;
-выполняете какие – либо потенциально опасные физические действия (например, плаваете, находитесь на высоте и т.д.);
— принимаете лекарства или другие вещества, которые взаимодействуют с алкоголем (например, успокоительные, обезболивающие);
— имеете проблемы психического или физического здоровья, при которых противопоказан алкоголь.
Отказ от алкоголя приводит к заметному улучшению здоровья даже тех, кто раньше пил алкоголь в умеренных количествах. Очень скоро люди замечают, что они начинают лучше спать и чувствуют себя намного бодрее.
Полезные результаты снижения потребления или полного отказа от алкоголя:
— улучшение настроения;
-повышение работоспособности;
— улучшение отношений с близкими и детьми;
-улучшение качества сна;
-снижение финансовых расходов;
-высвобождение времени для занятий тем, чем вы хотели заниматься;
— уменьшение риска возникновения неинфекционных, инфекционных, онкологических заболеваний;
— уменьшение риска травматизма и ДТП в результате вождения в нетрезвом состоянии;
-улучшение состояния сердечно — сосудистой системы;
— уменьшение проблем с пищеварением;
— укрепление иммунной системы;
— снижение массы тела и облегчение контроля массы тела.
Помните – безопасных доз алкоголя не бывает!
Берегите себя и своих близких!
ГУЗ ЯО Гаврилов – Ямская ЦРБ
Меры по снижению риска завоза и распространения оспы обезьян.
Федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека информирует, что в настоящее время в связи с регистрацией и распространением случаев оспы обезьян в странах Африки Всемирная организация здравоохранения (ВОЗ) объявила вспышку оспы обезьян чрезвычайной ситуацией санитарно-эпидемиологического характера, имеющей международное значение.
По данным ВОЗ с начала этого года в Демократической Республике Конго (ДРК) наблюдается серьезная вспышка оспы обезьян, в ходе которой было зарегистрировано более 17,5 тыс. случаев, из которых более 500 закончились летальным исходом. Заболевание распространилось на ранее не затрагивавшиеся болезнью провинции и на другие страны: за последний месяц было зарегистрировано более 2,8 тыс. случаев в четырех соседних с ДРК странах, где заболевание ранее не регистрировалась (Бурунди, Кения, Раунда и Уганда), в том числе в пункте пропуска между Угандой и Кенией. Учитывая международный статус аэропорта в Кении возможен риск завоза заболевания на другие континенты.
Большинство случаев заражения вирусом оспы обезьян в 2024 году зарегистрировано в Африканском регионе (60,7%) и в Американском регионе (18,7%). За последний месяц случаи заболевания зарегистрированы в 26 странах (934 случая и 4 летальных исхода).
В настоящее время в Швеции зарегистрирован первый случай заболевания, вызванный вирусом оспы обезьян, как завозной после посещения заболевшим Африки.
При этом, по оценке ВОЗ вероятность заражения для населения в целом в Европейском регионе оценивается как очень низкая — при условии своевременной диагностики завозных случаев и принятии мер контроля. ВОЗ изданы временные рекомендации для общественного здравоохранения, которые являются дополнительными к постоянным рекомендациям в отношении оспы обезьян, действие которых продлено до 20.08.2025 г.
В рекомендации обращено внимание:
— на тщательное расследование случаев и вспышек оспы обезьян для выявления путей передачи и предотвращения дальнейшего распространения; — информирование населения о рисках заражения, в том числе различных категорий населения, подверженных наибольшему риску заражения (посещение затронутые болезнью страны и участвующие в мероприятиях, которые подразумевают тесный контакт с местным населением);
— не рекомендовано введение ограничений на поездки и торговлю.
Для лиц из европейского региона, совершающих поездку в страны, где регистрируется в настоящее время заболевания оспой обезьян, и не вступающих в тесный контакт с населением, отмечается низкая вероятность заражения.
С учетом особенностей вируса, вызвавшего текущую вспышку, возможно тяжелое течение для лиц с иммунодефицитным состоянием, в т.ч. с ВИЧ – инфекцией.
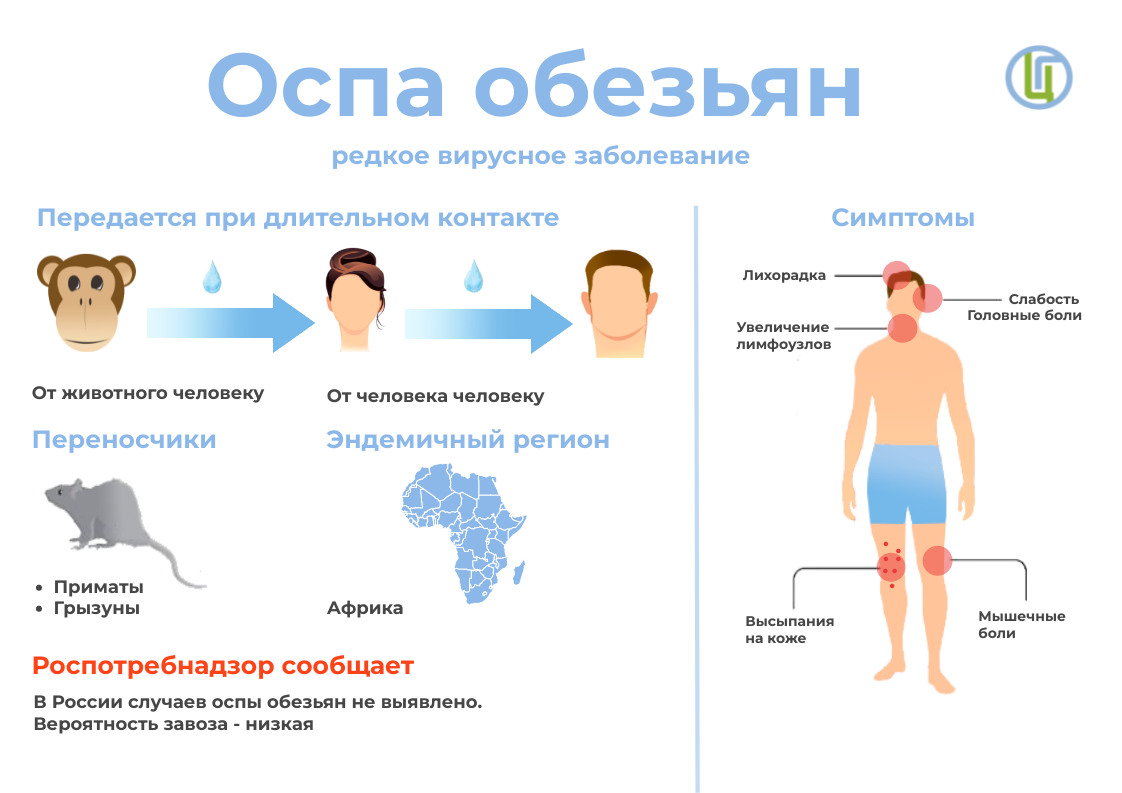
Оспа обезьян – редкое вирусное заболевание, передающееся человеку от животных грызунов и приматов, обитающих преимущественно в зоне влажных тропических лесов Центральной и Западной Африки.
Случаи заболевания оспой обезьян спорадически возникают в некоторых районах Центральной и Западной Африки – в Центрально-Африканской Республике (ЦАР), Нигерии, Камеруне, Либерии и ДРК.
С целью снижения рисков завоза и распространения оспы обезьян на территории Российской Федерации:
- Органы исполнительной власти субъектов Российской Федерации в сфере охраны здоровья должны организовать:
1.1. Проведение тщательного сбора эпидемиологического анамнеза у лиц, обратившихся за медицинской помощью с симптомами, не исключающими оспу обезьян, в первую очередь прибывших из-за рубежа в течение 21-дня, в том числе в специализированные медицинские учреждения (кожно-венерологического профиля, центры СПИД).
1.2. При выявлении подозрительных на заболевание оспой обезьян случаев принять меры по немедленной изоляции больных/ подозрительных на инфекцирование, в боксированные палаты инфекционных отделений.
1.3. Немедленно информировать территориальные органы Роспотребнадзора о случаях подозрения на оспу обезьян.
1.4. Проведение дополнительных мер по:
1.4.1. Приведению в готовность бригад скорой и неотложной помощи к оказанию помощи больным с подозрением на оспу обезьян, их транспортировке, готовности и определению медицинских организаций к приему таких больных, включая наличие препаратов для лечения, средств индивидуальной защиты персонала. Проводить контроль за соблюдением противоэпидемического режима.
1.4.2.Повышение настороженности в отношении оспы обезьян медицинских работников всех медицинских учреждений.
- Организация взаимодействия с органами исполнительной власти Российской Федерации в сфере охраны здоровья по вопросам:
— немедленного информирования территориальных органов Роспотребнадзора о случаях подозрения на оспу;
-проведение совместного инструктажа медицинского персонал по вопросам эпидемиологии, клиники, диагностики оспы обезьян и проведения противоэпидемических мероприятий, обратив внимание на правильность отбора материала от инфицированных и контактных лиц;
— организация медицинского обеспечения при массовых мероприятиях с международным участием в части активного выявления лиц с наличием сыпи любого характера;
— контроля за соблюдением противоэпидемического режима в инфекционных стационарах.
2.1. Организация работы с турагентами и туроператорами – обязательного информирования лиц, планирующих выезд в страны Африканского региона о возможных рисках инфицирования и мерах профилактики.
2.1.2.Немедленное информирование Роспотребнадзор при выявлении подозрительных на оспу обезьян случаев заболеваний.
ГУЗ ЯО Гаврилов-Ямская ЦРБ
2-8 сентября – Неделя профилактики кожных болезней
Кожные заболевания – болезни, поражающие кожный покров и придатки кожи: сальные и потовые железы, ногти и волосы. Кожным заболеваниям подвержены люди любого пола, в любом возрасте. Часть болезней заразна, некоторые опасны настолько, что могут привести к летальному исходу, поэтому требуют немедленного лечения.
Кожные заболевания могут проявляться на лице, руках, ногах, а также любых других местах. Часто встречаются кожные заболевания стопы – например, грибок.
При диагностике кожных заболеваний чаще всего достаточно осмотра. В некоторых случаях используются различные лабораторные и инструментальные тесты.
Основные причины возникновения кожных заболеваний:
— несоблюдение гигиены;
— воздействие лекарственных препаратов, бытовой химии, патологических грибков, вирусов и бактерий – на иммунную систему человека;
— сбой работы систем организма, нарушения обмена веществ;
— травматические поражения кожи (царапины, ссадины и др.);
— стресс;
— наследственность;
Многие болезни самостоятельны, часть является симптомами внутренних заболеваний организма, например, аллергические кожные заболевания указывают на сниженный иммунный статус.
При своевременном правильном лечении можно устранить острые проявления заболеваний, а хронические облегчить и перевести в стадию ремиссии.
Проявления кожных заболеваний могут быть в виде:
— покраснений;
-шелушений;
— появлений родинок или увеличений их количества;
-зуда;
— различных кожных образований.
При появлении подозрений и жалоб стоит обратиться к врачу дерматологу. Не стоит заниматься самолечением! Даже на первый взгляд «невинные» заболевания могут перейти в хроническую форму.
Кожные заболевания, возникающие при несоблюдении гигиены:
— Аллергические заболевания кожи;
— Грибковые заболевания кожи;
— Новообразования кожи;
— Угревая болезнь;
— Экзема;
— Вирусные заболевания кожи;
-Дерматиты;
— Паразитарные заболевания кожи (чесотка);
-Псориаз;
— Себорейный дерматит (перхоть);
— Микробные заболевания кожи;
Основные правила профилактики заболеваний кожи:
Для предотвращения и сведения к минимуму риска заражения кожными заболеваниями нужно соблюдать несколько основных правил гигиены:
1 Необходимо соблюдать правила личной гигиены. Содержать все кожные покровы в абсолютной чистоте. Особенно пристально следить за чистотой кожи после и во время посещения общественных мест, санузлов общего назначении, общественного транспорта.
- Пользоваться индивидуальными полотенцами, щетками, расческами, предметами одежды – головные уборы, нижнее белье, носки и тапочки. Ни при каких обстоятельствах не давать личные вещи «поносить», особенно если у вас в семье есть ребенок.
Не рекомендуется пользоваться неиндивидуальной спортивной экипировкой.
3.Заботьтесь о нормальном «дыхании» кожи: одевайтесь по погоде, исключив плотные, плохо вентилируемые ткани и обувь.
- Защищайте пораженные участки, даже небольшие царапины и ссадины антисептическими повязками, защитными составами.
Стоит исключить контакты с больными людьми и животными. В частности, основной источник заражения при микроспории являются больные животные, поэтому не следует играть с бездомными или не привитыми животными.
Достаточно потребляйте витамины. Используйте защитные средства от солнца в летний период. Необходимо избегать травматизации кожных покровов.
Соблюдая правила и рекомендации Вы максимально снизите риск заболевания кожными болезнями у себя и своих близких!
Будьте здоровы!
ГУЗ ЯО Гаврилов — Ямская ЦРБ
Лихорадка Западного Нила
Лихорадка западного Нила – инфекция, передаваемая человеку при укусе комара. Возбудителем инфекции является вирус западного Нила. Лихорадка Западного Нила является природно — очаговым инфекционным заболеванием.
Одним из основных симптомов заболевания являются боль в глазах и общая слабость, интенсивная головная боль, боли в мышцах, пояснице и суставах, лихорадка. Инкубационный период обычно составляет от двух до шести дней, но может продолжаться от двух до 14 дней, а у людей с ослабленным иммунитетом он может продолжаться несколько дней.
При длительном течение заболевания у пациентов могут проявиться заторможенность, нарушение движений и чувствительности, судороги и потеря сознания.
Это заболевание распространено в странах с жарким климатом, однако иногда встречается в южных регионах России. Сегодня комары – переносчики лихорадки способны долетать до Центральной части РФ и Поволжья.
У большинства пациентов (около 80%), зараженных вирусом западного Нила симптомы отсутствуют или имеют невыраженный и неспецифический характер.
Приблизительно у 20% заболевших пациентов вирус может вызывать развитие признаков, которые существенно отражаются на самочувствии пациента и заставляют его обратиться к врачу. Первым признаком заболевания является беспричинное повышение температуры, сопровождающее ознобом, поэтому собственно заболевание и получило название лихорадки.
Менее чем у одного процента пациентов, зараженных вирусом лихорадки западного Нила, появляются выраженные неврологические нарушения, связанные с проникновением вируса в центральную нервную систему. В зависимости от распространенности вирусной инфекции и соответственно клинических проявлений может развиться воспаление головного мозга (энцефалит) или сочетанное воспаление мягкой мозговой оболочки и головного мозга (менингоэнцефалит). Признаки и симптомы этой формы заболевания зависят от распространенности воспалительного процесса в нервной ткани и включают: высокую температуру или лихорадку, сильную головную боль, регидность мышц шеи, нарушение сознания, ступор или кому, мышечные подергивания, нарушение координации, судороги, боли в теле, паралич конечностей.
Основные симптомы лихорадки западного Нила, обычно длятся несколько дней, крайне редко недель, но симптомы, связанные с воспалением центральной нервной системы, могут сохраняться в течение нескольких недель.
Взрослые старше 50 лет имеют повышенный риск заболеть вирусной инфекцией.
Диагностика лихорадки западного Нила:
Подтвердить наличие в организме вируса лихорадки западного Нила можно только по анализу крови и спинномозговой жидкости.
Лечение: посимптомное использование препаратов, например, при головной боли используются обезболивающие препараты, при повышении температуры – жаропонижающие, при мышечных болях – спазмолитики и т.д.
К сожалению, в настоящее время не разработано какого — либо специфического противовирусного лечения лихорадки западного Нила. Появление симптомов энцефалита или менингита требует госпитализации в инфекционный стационар и проведения интенсивной терапии.
Основой профилактических мероприятий в борьбе с лихорадкой Западного Нила остается неспецифическая профилактика:
- Использование специальных средств и приспособлений для защиты от насекомых: антимоскитные сетки на окнах и дверях;
- Репелленты для отпугивания насекомых. Их спектр разнообразен.
- Посещая лесопарковые зоны, прогуливаясь вдоль берегов водоемов, носите защитную одежду.
- Не создавайте благоприятные условия для размножения комаров во дворах и на дачных участках: не создавайте ландшафтные объекты со стоячей водой.
- Избегайте нахождения в заболоченных местах.
Берегите себя и будьте здоровы!
ГУЗ ЯО Гаврилов – Ямская ЦРБ
Сентябрь – месяц здорового сердца
В 2024 году сентябрь посвящен теме «Сентябрь – месяц здорового сердца», его слоган «С заботой о сердце».
29 сентября отмечается Всемирный день сердца. Его девиз «Сердце для жизни!».
Сегодня заболевания сердечно — сосудистой системы приобретают характер эпидемии. Раньше ишемический инсульт и инфаркт миокарда были болезнью пожилых, сейчас они все чаще регистрируются у молодых людей. Среди заболеваний сердечно – сосудистой системы лидирует ишемическая болезнь сердца, которая без должного лечения заканчивается инфарктом миокарда.
Приступ может произойти где угодно – дома, на даче, работе и в общественных местах.
Когда необходимо немедленно вызвать скорую?
— Дискомфорт в грудной клетке, сжимающая (жгучая) боль в груди или за грудиной.
— дискомфорт и/или боль, которая распространяется на другие области верхней левой части тела – в руку, спину, шею, под лопатку, верхнюю или нижнюю челюсть, в область желудка.
— Одышка с чувством дискомфорта в грудной клетке или без него.
— Другие признаки – необъяснимая слабость, беспокойство, холодный пот, тошнота, рвота, головокружение, обморок.
Телефоны экстренных служб – 112, 103, 03.
Всемирная Федерация сердца отмечает высокую важность усиления мер борьбы с заболеваниями органов сердечно – сосудистой системы. Люди во всем мире могут самостоятельно уменьшить риск развития сердечно — сосудистых заболеваний у себя и своих близких, изменив образ жизни семьи в соответствии с мерами профилактики. Для профилактики заболеваний сердечно – сосудистой системы потребуются не таблетки, а ответственное отношение к себе и своему организму.
Важную роль в раннем выявлении и профилактике сердечно – сосудистых заболеваний играют диспансеризация и медицинские профилактические осмотры взрослого населения. Они нацелены на выявление и коррекцию факторов риска хронических неинфекционных заболеваний и проводятся по участковому принципу. Профилактическое консультирование пациентов направлено на изменение образа жизни, контроль артериального давления, уровня глюкозы и липидов в крови. Своевременно проведенная комплексная профилактика сердечно – сосудистых заболеваний должна помочь пациентам, которые входят в группу риска, избежать осложнений и сохранить здоровье.
Существует ряд рекомендаций, способствующих снижению риска возникновения болезней сердечно – сосудистой системы.
- Правильный рацион питания. Для поддержания здоровья сердечно – сосудистой системы питание должно быть сбалансированным. Следует съедать 500 граммов фруктов и овощей ежедневно, блюда из цельного зерна, нежирное мясо, рыбу и бобовые, ограничить потребление соли до 5 г. в сутки, а сахара – до 6 чайных ложек. Необходимо ежедневно выпивать 1,5-2 литра чистой воды.
- Откажитесь от алкоголя. При попадании в кровь алкоголя эритроциты слипаются и повышается свертываемость крови. В результате сосуды становятся менее проходимыми, возникает риск образования тромба. Дополнительные проблемы от употребления алкоголя: повышение уровня холестерина и кислородное голодание.
- Контролируйте уровень сахара в крови. Повышенное содержание сахара в крови увеличивает шанс развития инфарктов. Диабет II типа (инсулинонезависимый) повышает риск развития гипертонии. Организм такого пациента вырабатывает много инсулина, но избыточный сахар в крови не реагирует на гормон, в результате чего стенки мельчайших кровеносных сосудов гликолизируются. Это в десятки раз увеличивает угрозу развития сердечно – сосудистых заболеваний. Больным диабетом важно контролировать артериальное давление и уровень сахара в крови, он должен быть в диапазоне 4,5 – 5,5 ммоль/л.
- Контролируйте уровень холестерина в крови. Повышенное содержание холестерина в крови увеличивает риск развития инфарктов, поэтому необходимо поддерживать его нормальный уровень с помощью здорового питания, а при необходимости и лекарственных препаратов. Уровень холестерина в крови должен быть не выше 5ммоль/л.
- Делайте физические упражнения. Первый и главный помощник в борьбе с болезнями сердечно – сосудистой системы – регулярные физические занятия, не менее получаса ежедневно. Физическая активность в течение 30 минут ежедневно способствует поддержанию здорового веса. Это могут быть прогулки быстрым шагом, катание на лыжах, велосипеде, плавание и др. Физические нагрузки должны быть умеренными, разнообразными.
Гимнастика, физические упражнения, ходьба должны войти в повседневный быт каждого, кто хочет сохранить работоспособность, здоровье, полноценную жизнь.
- Нормализуйте массу тела, желательно до уровня индекса массы тела <25 кг/ кв.м. Достигается путем уменьшения общей калорийности пищи и повышения уровня физической активности.
- Следите за давлением. Уровень артериального давления здорового человека – 120/80 мм. рт. ст.. Уровень АД не должен превышать 140/90 мм. рт. ст. в любом возрасте. При стойком АД выше 150 мм.рт. ст. в любом возрасте инфаркты миокарда возникают в 2,5 раза чаще, чем при нормальном. Профилактика гипертензии состоит в выявлении людей с повышенным артериальным давлением путем периодического скрининга или повторных осмотров, а также определения оптимального режима лечения, который необходимо соблюдать пожизненно.
- Откажитесь от употребления табака. Табак очень вреден для здоровья в любой разновидности – сигареты, сигары, трубки, жевательный табак, электронные сигареты и др. Пассивное курение не менее опасно. Никотин суживает сосуды, вызывает их спазм, повреждает стенки сосудов, на них появляются бляшки. Отказ от курения — первый шаг к предотвращению образования тромбов и разрушения сосудов. Риск развития инфаркта снижается сразу после отказа от вредной привычки, а через год может уменьшиться на 50%.
- Высыпайтесь. Недосып может серьезно сказаться на здоровье, привести к гипертонии или сердечному приступу. Здоровый сон длится 6-8 часов, без перерывов. Чтобы улучшить качество сна, откажитесь от кофе во второй половине дня, старайтесь ложиться и вставать в одно и то же время, занимайтесь спортом в течение дня, откажитесь от просмотра телевизора и пролистывания ленты социальных сетей перед сном.
10.Учитесь справляться со стрессом. Стрессы – неотъемлемая часть нашей жизни, более того дозированный «легкий» стресс необходим организму, мобилизуя его. Хронические стрессы и краткосрочные сильные нервные потрясения увеличивают риск возникновения ишемической болезни сердца или сердечного приступа. Избежать стресса в повседневной жизни невозможно, но научиться справляться с ним – вполне реально. На помощь приходит медитация, дыхательные упражнения, йога и другие техники релаксации.
В Ярославской области продолжается проведение диспансеризации и медицинских профилактических осмотров взрослого населения. Она направлена на изменение образа жизни, что в сочетании с другими путями снижения факторов риска, такими как контроль артериального давления, уровня глюкозы и липидов в крови, позволит увеличить продолжительность здоровой жизни.
Профилактику сердечно — сосудистых заболеваний следует начинать с раннего детства, так как нездоровый образ жизни чаще формируется в детском и подростковом возрасте.
Будьте здоровы
ГУЗ ЯО Гаврилов – Ямская ЦРБ
Оспа обезьян
Оспа обезьян – инфекционное заболевание, вызываемое вирусом оспы обезьян.
Заболеть оспой обезьян может любой человек. Болезнь распространяется при контакте с зараженными:
— людьми через прикосновения, поцелуи или секс;
— животными во время охоты, снятия шкуры или их приготовления в пищу;
— материалами, такими как загрязненные простыни, одежда или игры;
— беременными женщинами, которые могут передавать вирус своему будущему ребенку.
Если вы заболели оспой обезьян, вам следует:
— рассказать об этом, с кем вы близки в последнее время;
— оставаться дома до тех пор, пока не отпадут все образовавшиеся струпья и под ними не образуется новый слой кожи;
— прикрывать пораженные участки и пользоваться хорошо прилегающими марлевыми повязками, когда вы находитесь рядом с другими людьми;
— избегать физического контакта.
Пути передача инфекции:
Передача оспы обезьян от человека к человеку может происходить:
— при непосредственном контакте с инфекционными поражениями кожи или другими поражениями, например, в полости рта или на гениталиях;
— при контакте «лицом к лицу» (при разговоре или дыхании);
— при контакте «кожа к коже» (через прикосновение);
— при контакте «рот ко рту» ( через поцелуи);
— при контакте «рот к коже» (при поцелуях поверхности кожи).
Признаки и симптомы:
Признаки и симптомы оспы обезьян проявляются в течение недели, но могут и начаться и через 1-21 день после заражения. Симптомы болезни сохраняются 2-4 недели.
Типичными симптомами оспы обезьян являются:
— сыпь;
-лихорадка;
— боль в горле;
— головная боль;
— боли в мышцах;
— боли в спине;
— общая слабость;
— увеличение лимфатических узлов.
Сыпь начинается в виде плоских язв, которые превращаются в волдыри, наполненные жидкостью, кожа может быть зудящей или болезненной. По мере заживления сыпи поражения высыхают, покрываются корочкой, которая в последствие отпадает. Очаги поражения кожи могут возникать на самых различных участках тела: на ладонях и подошвах; на лице, в ротовой полости и горле; области паха и гениталий; в заднем проходе.
Больные оспой обезьян остаются заразными до тех пор, пока все язвы не заживут и не образуется новый слой кожи.
Риску осложнений при оспе подвержены дети, беременные и люди со слабой иммунной системой.
При оспе обезьян сначала появляются лихорадка, мышечные боли, боль в горле. Сыпь при оспе обезьян начинается на лице и распространяется по телу, захватывая ладони рук и подошвы ног, и в течение 2-4 недель проходит несколько стадий – макулы (пятна), папулы (узелки), везикулы (пузырьки), пастулы (гнойнички). Поражения вдавливаются в центре и затем покрываются корочкой. Позднее струпья отпадают. Характерным признаком оспы обезьян является лимфаденопатия (отек лимфатических узлов).
Осложнения:
— пневмония, инфекция роговицы с потерей зрения, болезненное или затрудненное глотание, рвота и диарея, вызывающие сильное обезвоживание, сепсис, энцефалит, миокардит, уретриты, смерть.
Вакцинация:
Вакцинация рекомендуется людям, входящим в группу высокого риска. К ним относятся:
— работники здравоохранения;
-мужчины, практикующие секс с мужчинами;
— лица, имеющие несколько половых партнеров.
Профилактика:
Большинство больных оспой выздоравливают в течение 2-4 недель. Действия, которые следует выполнять для снятия симптомов и предотвращения заражения других людей:
- Остаться дома и по возможности в своей комнате;
- Часто мыть руки водой с мылом;
3.Носить маску;
- Воздержаться от прикосновений к предметам в помещениях общего пользования и регулярно проводить дезинфекцию этих помещений.
- Ополаскивать поражения во рту раствором соли.
- Принимать безрецептурные обезболивающие средства, такие как парацетамол.
Будьте здоровы!
ГУЗ ЯО Гаврилов – Ямская ЦРБ
Внимание краснуха!
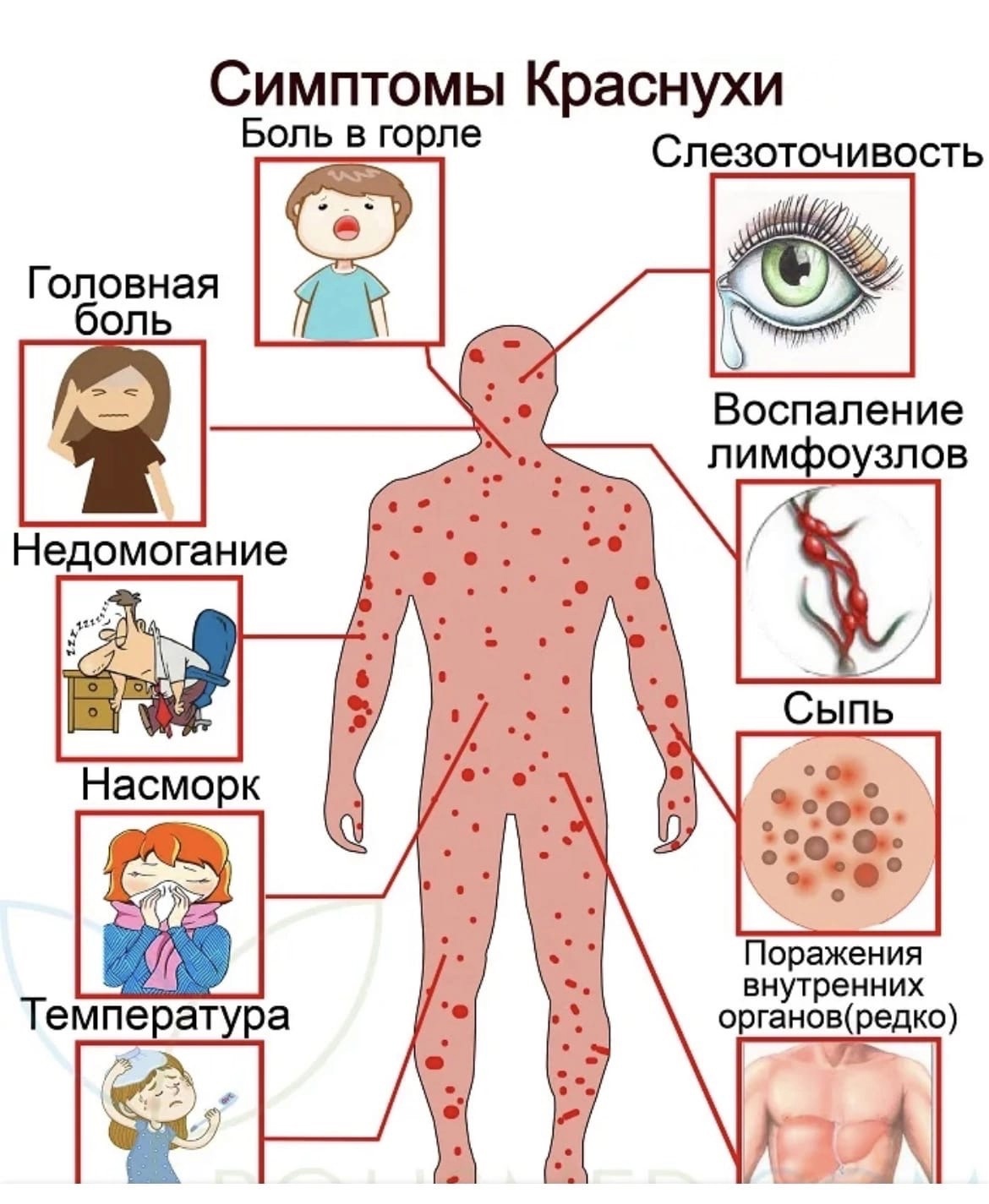
Краснуха – острая вирусная инфекция, проявляющаяся характерными высыпаниями на фоне умеренной интоксикации.
Источником заражения является больной, который выделяет вирус при чихании, кашле с капельками слюны за несколько дней до проявления у него признаков болезни, в течение всего заболевания и нескольких дней после выздоровления. Вирус краснухи внедряется в организм через слизистую дыхательных путей, куда он попадает с вдыхаемым воздухом. Инкубационный период длится от 10 до 25 дней
Основные симптомы: интоксикация при этой инфекции слабо выражена, ухудшение общего состояния незначительное. Температура субфебрильная (37,0-37,5С), иногда до 38 градусов. Отмечаются вялость, недомогание, головная боль. Почти всегда увеличиваются шейные и затылочные лимфатические узлы, появляется сыпь. Появлению сыпи обычно предшествует кожный зуд. Сыпь вначале появляется на лице, затем в течение нескольких часов распространяется по всему телу. Преимущественно она локализуется на разгибательных поверхностях рук и ног, вокруг суставов, на спине и ягодицах и отсутствует на коже ладоней и подошв. Сыпь мелкая, пятнистая, не возвышающаяся над поверхностью кожи. Пятна красные или розовые, округлые, с ровными краями, кожные покровы вокруг элементов сыпи не изменены. Сыпь обычно сохраняется около 4 дней, после чего быстро исчезает, не оставляя последствий Диагноз краснухи устанавливается клинически.
Раньше краснуху называли «детской» болезнью, так как в основном ею болели дети. Сейчас, когда проводятся профилактические прививки против краснухи, эта инфекция «повзрослела», больше болеют не привитые подростки и взрослые молодого возраста. Течение болезни у них нередко протекает в тяжелой форме. Наблюдаются артралгии или артриты, в редких случаях возможны осложнения в виде серозного менингита, энцефалита.
Особенно опасна краснуха для беременных, так как в первые 3 месяца беременности заболевание может быть причиной врожденных пороков развития и уродств у ребенка. При внутриутробном заражении плода возможны мертворождение, слепота, глухота, пороки сердца.
Госпитализация больного осуществляется по клиническим и эпидемиологическим показаниям: тяжелые формы заболевания, больные из детских учреждений с постоянным пребыванием детей, общежитий, проживающих в неблагоприятных бытовых условиях.
Лечение краснухи – симптоматическое (жаропонижающие средства, витамины, противоаллергические средства, обильное питье).
Повторно краснухой не болеют – иммунитет после заболевания пожизненный.
Профилактика: единственный способ защиты от инфекции ВАКЦИНАЦИЯ.
В соответствии с Национальным календарем профилактических прививок прививки против краснухи проводятся детям двукратно – вакцинация в год и ревакцинация в 6 лет. Двукратной вакцинации против краснухи подлежат девушки и женщины с 18 до 25 лет (не болевшим, не привитым ранее, привитым однократно и не имеющим сведений о прививках против краснухи).
Противоэпидемические мероприятия: карантин во взрослых коллективах не накладывается. В организованных детских дошкольных коллективах и школах при выявлении больного с подозрением на краснуху контактные лица наблюдаются в течение 21 дня с момента выявления первого случая заболевания в очаге. Запрещается проведение массовых мероприятий. Осуществляется частое проветривание помещений и влажная уборка.
Беременные, находящиеся в очагах инфекции подлежат медицинскому наблюдению и серологическому обследованию для выявления врожденной патологии плода.
Берегите свое здоровье и здоровье детей!
ГУЗ ЯО Гаврилов – Ямская ЦРБ
26 августа – 1 сентября – Неделя продвижения здорового образа жизни среди детей
Ведение здорового образа жизни – важнейшее условие сохранения здоровья любого человека. Основным фактором его формирования у детей и подростков является семья, поскольку благодаря семье формируется установка на ведение ЗОЖ, закладываются основы индивидуального здоровья. Важно родителям не только проводить с детьми и подростками беседы о важности занятий физической культурой и спортом, отсутствия вредных привычек, соблюдения режима сна, отдыха, принципов здорового питания, благоприятного эмоционального состояния, но и собственным примером мотивировать их к ведению здорового образа жизни.
Детям и подросткам рекомендуется проходить профилактические осмотры и диспансеризацию. Профилактические осмотры проводятся в установленные возрастные периоды в целях раннего (своевременного) выявления патологических состояний, заболеваний и факторов риска их развития, а также в целях определения групп здоровья и выработки рекомендаций по оздоровлению несовершеннолетних и их родителей или иных законных представителей.
Задачей диспансеризации детей является воспитание здорового ребенка, обеспечение оптимального физического и нервно-психического его развития. Эффективность диспансеризации зависит от регулярности ее проведения.
Здоровый образ жизни детей — это действия, нацеленные на укрепление здоровья. Чтобы быть здоровым, нужно выполнять правила личной гигиены и режим дня, правильно питаться и заниматься спортом, отказаться от вредных привычек.
Здоровый образ жизни школьника включает:
— правильное питание:
— движение и спорт;
— закаливание;
— соблюдение режима дня;
— соблюдение норм гигиены;
— отказ от вредных привычек.
Здоровье – это не только отсутствие болезней и физических дефектов, но и состояние полного физического, душевного и социального благополучия.
ЗОЖ – это образ жизни человека, направленный на сохранение здоровья, профилактику болезней и укрепление человеческого организма в целом.
Здоровый образ жизни способствует увеличению продолжительности жизни на 7-10 лет и является самым практичным и самым дешевым методом профилактики заболеваний. Здоровый образ детей – это действия, нацеленные на укрепление здоровья. Чтобы быть здоровым, нужно выполнять правила личной гигиены и режим дня, правильно питаться и заниматься спортом, отказаться от вредных привычек.
- Здоровое питание – это прежде всего профилактика ожирения, фактора риска многих болезней. В рационе питания ребенка должны быть только натуральные продукты, без химических добавок. Регулярно рекомендуется употреблять в пищу нежирное мясо, свежие фрукты и овощи, рыбные блюда и кисломолочные продукты. Сбалансированная и полезная еда положительно влияет на здоровье детей.
Для новорожденных малышей лучшее питание – это молоко матери. В нем есть все полезные витамины и микроэлементы, нужные для организма маленького члена семьи. Диета мамы также должна включать натуральные продукты, без консервантов и вредных веществ, До достижения 6-ти месячного возраста ребенку не рекомендуется давать дополнительные прикормы.
Самый простой и наглядный способ, это так называемый метод «умной тарелки» или «тарелки здоровья». Половина рациона ребенка должна состоять из не крахмалистых овощей (помидоры, огурцы, морковь, капуста, брокколи, шпинат и т.д.)
Четверть рациона ребенка должна содержать крахмало – содержащие продукты (цельно – зерновой хлеб, картофель, кукуруза, горох, каши, рис и т.д.)
Оставшаяся часть рациона должна содержать нежирное мясо (курица, индейка, рыба или постная говядина). К этому всему добавьте фруктов и не жирное молоко.
Распорядок дня.
Режим дня ребенка строится с учетом его возраста и индивидуальных качеств. Правильно организованный распорядок дня должен удовлетворять ключевые физиологические потребности организма (отдых, сон, питание).
Полноценный сон – залог хорошего настроения и самочувствия. Ребенок, который достаточно отдыхает, как правило, счастливее и здоровее своих не выспавшихся сверстников.
Дети в дошкольном возрасте должны спать по 9-10 часов в сутки.
Дети школьного возраста и подростки должны спать не менее 8-9 часов в сутки.
Свежий воздух.
Свежий воздух и ежедневные прогулки благотворно влияют на организм. Гулять нужно в любую погоду. Полезно быть в местах, где много зелени, деревьев и цветов. Очень полезен для здоровья ребенка сон на свежем воздухе.
Важен также активный отдых: поездки на природу, прогулки с любимым питомцем, встречи с друзьями. Благодаря этому ребенок приобретает душевный покой и сохраняет оптимистический настрой
Движение и спорт – залог здоровья.
Спорт укрепляет детский организм и помогает ему развиваться. Занятия физкультурой делают ребенка более выносливым и здоровым. Физические упражнения хорошо укрепляют кости, мышцы и суставы. Современный образ жизни и неправильное питание не очень благотворно влияют на организм детей.
В последние 10-15 лет регистрируется значительное ухудшение физической подготовленности школьников, уменьшение продолжительности сна и прогулок оказывают отрицательное воздействие на развивающийся организм. Дефицит двигательной активности в младших классах составляет 35-40%, а в старших классах – 75 – 85%. Уроки физической культуры лишь в малой степени (на 10 — 18%) компенсируют дефицит движения.
Отказ от вредных привычек.
Курение повышает уровень артериального давления и холестерина; увеличивает риск инфаркта миокарда, риск внезапной смерти, бронхолегочных и многих онкологических заболеваний. Очень вредно курение для детей, подростков, юношей. Курение опасно не только для самого курильщика, но и для окружающих. Так называемое пассивное курение. Пассивное курение оказывает на организм такое отрицательное воздействие, как и собственно курение.
Алкоголь пагубно влияет на организм человека. Он вызывает заболевания печени, вплоть до развития цирроза, пагубно влияет на головной мозг, наступает деградация личности.
Отказаться от вредных привычек в одиночку тяжело, вы всегда можете обратиться за помощью к врачу.
Психическое и эмоциональное состояние.
Эмоциональное состояние детей во многом определяется психологической атмосферой в семье. В будущем оно отразится и на его здоровье. Основными причинами многих детских болезней являются отрицательные эмоции, переживания и стрессы, переутомление и семейные неурядицы.
Если ребенку дома эмоционально комфортно, то он будет счастлив, спокоен и уверен в себе. Положительные мысли улучшают гормональный фон, укрепляют иммунитет. Ребенку нужна любовь, понимание и забота. Очень важно поддержать своих детей, укреплять их моральный и физический дух. Добрые слова, тепло и одобрение — вот основополагающие факторы здорового образа жизни каждого ребенка.
Все родителя хотят, чтобы их малыш рос здоровым и умным. Но для этого необходимо приложить немало усилий. Только при соблюдении всех правил по ведению здорового образа жизни можно получить хороший результат. Они помогут в будущем вам и вашим детям избежать многих проблем.
Надо помнить, что здоровье – это наш дар, который закладывается в детстве, и согласно научных данных, оно обусловлено на 50% образом жизни, на 20% — наследственностью, на 20% — состоянием окружающей среды и примерно на 10% — возможностями медицины и здравоохранения.
Помните, что болезнь лучше предотвратить, чем лечить. Наше здоровье находится в наших собственных руках. Будьте здоровы!
ГУЗ ЯО Гаврилов – Ямская ЦРБ